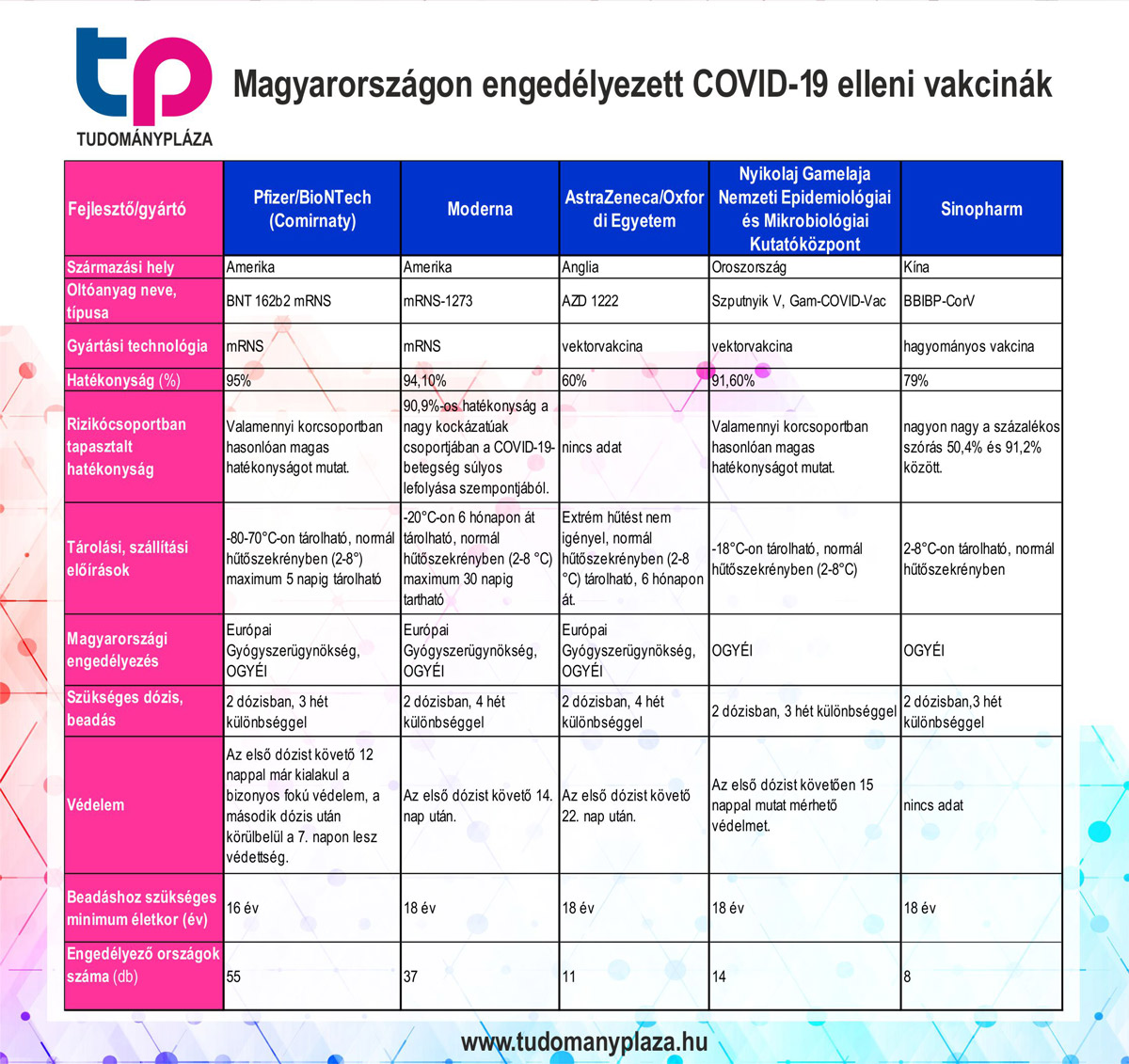
Magyarországon jelenleg 5-féle vakcinát engedélyeztek a COVID-19 ellen.
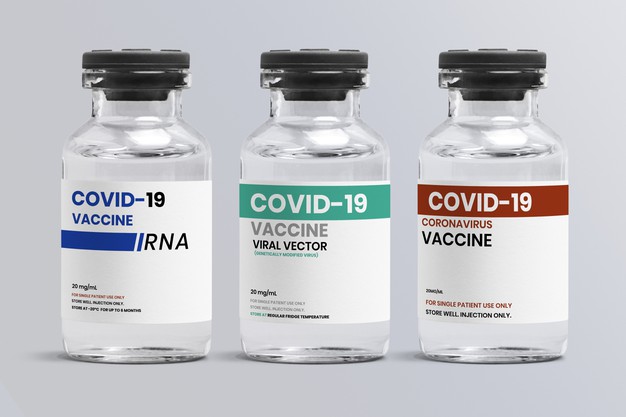
Ezek közül a koronavírus elleni oltóanyag-típusok közül csak hármat (Pfizer/BioNTech (Comirnaty nevű vakcina), Moderna, AstraZeneca/Oxford vakcina) engedélyezett az Európai Gyógyszerügynökség. Kettő, a Szputnyik V vakcina és a Sinopharm/BBIBP-CorV vakcina, csak az Országos Gyógyszerészeti és Élelmezés-egészségügyi Intézet jóváhagyását kapta meg. A vakcinák típusait három osztályba sorolhatjuk, azaz jelenleg első, második és harmadik generációs vakcináról beszélhetünk. A Magyarországon engedélyezett COVID-19 védőoltások közül csak kétféle technológiával előállított vakcinát különböztetünk meg. A COVID-19 védőoltások esetében kiemelkedően fontos, hogy az oltóanyagok beadásával nem történik koronavírus-fertőzés, a vírust ilyen módon nem lehet elkapni!
Első generációs vakcina – a Sinopharm, a COVID-19 védőoltások egyike
Más néven, a hagyományos vakcina, aminek alapvetően két csoportja van, hiszen ezek a vakcinák elölt vagy inaktív vírusokat, illetve gyengített (attenuált) kórokozókat tartalmaznak. Ide sorolható minden olyan technológia, amelyben a teljes vírust használják fel az immunrendszer serkentésére. Úgy fejtik ki hatásukat, hogy az immunrendszert a SARS-CoV-2 koronavírus elleni antitestek előállítására tanítják. Az elölt kórokozókat tartalmazó vakcina tipikus példája a Hepatitis A, a szamárköhögés, az influenza vagy a veszettség elleni oltás. Míg az attenuált vakcina például a bárányhimlő, a sárgaláz, a TBC elleni BCG, az MMR (kanyaró-mumpsz-rubeola).
Az antitestek kapcsolódnak a vírusfehérjékhez, például az úgynevezett tüskefehérjékhez, amelyek beborítják a vírus felszínét. Mivel a vakcina elölt koronavírust tartalmaz, a szervezetbe jutva megbetegedést nem tud okozni, a fehérjéi azonban immunválaszt váltanak ki.
Második generációs vakcinák
Más néven, az alegységvakcinák. Ide tartoznak a molekuláris biológia eszközeivel létrehozott vakcinák, amelyek többnyire a fehérjetisztítási eljárás és az in vitro gyártási folyamatoknak köszönhetően jöttek létre. Ezekben a vírus genetikai anyaga nélküli, immunogenitásban hatásos fehérjéket alkalmaznak. Ilyen például a Hepatitis B elleni vakcina. Másik csoportjuk a VLP-n (virus like particle) alapuló vakcinák, amikben genetikai örökítőanyag nélkül használják fel a vírus hiánytalan fehérjestruktúráját. Ilyen a HPV elleni vakcina.
A harmadik generációs vakcina
Ide sorolhatóak a Pfizer/BioNTech, Moderna, AstraZeneca/Oxford COVID-19 védőoltások. Ez a legújabb technológián alapuló, legmodernebb mRNS vakcina, vagy DNS vakcina. Utóbbi esetében a nukleinsav lehet DNS és egy plazmidra teszik rá a kórokozó valamely fehérjéjét kódoló génszakaszát. Alapjaiban hasonlítanak a második generációs vakcinákhoz (a vírus genetikai anyaga nélküli, immunogenitásban hatásos fehérjéket használnak), a vírus pici fehérjéét termeli le a szervezetünk. Ugyanis, nem laboratóriumi körülmények között történik a fehérje termeltetése, hanem maga az emberi szervezet végzi el. Csak a fehérje előállításához szükséges nukleinsav-molekulát juttatják be a szervezetbe lipid-nanorészecskékkel. (Ezzel a technológiával a világon elsőként a SARS-CoV-2 miatt állítottak elő vakcinát.) Az RNS vakcina (angolosan m-RNA- messenger RNA) egy üzenetet kézbesít a szervezet sejtjei számára, amely a tüskefehérje képzésére utasítja a sejteket.
A bevitelt követően a vírus tüskefehérjéjét készítteti el a sejtjeinkkel, átalakítva ezzel az immunitást. Miután a hírvivő RNS elvégezte feladatát, azaz megtörténik a fehérje szintézise, akárcsak a saját sejtjeink működésekor keletkező hírvivő RNS, 72 órán belül eltűnik, lebomlik a szervezetből.
A harmadik generációs vakcinatechnológiák másik csoportja: vektorvakcinák
Más néven, a vivőanyag-alapú vakcinák. Ebbe a kategóriába sorolható a COVID-19 védőoltások közül az orosz Szputnyik V vakcina. Ezekben egy a koronavírustól eltérő vírust használnak a bejuttatáshoz, amelynek során a SARS-CoV-2 tüskefehérjéjének génjét a vektorként használt vírus genetikai állománya hordozza. Így a hordozó közeget egy másik, ártalmatlan vírus biztosítja a kórokozó vírus által hordozott utasítások átadására és a vektorként felhasznált, betegséget nem okozó vírus juttatja be a kívánt célgént.
A vektorként használt vírus általában valamely humán vagy nem humán adenovírus módosulata. A technológia lényege, hogy egy módosított, sokszorozódásra nem képes vírusba (adenovírus) ültetve juttatják be a koronavírus tüskefehérjéjét kódoló gént. Ezek segítségével a szervezet sejtjei már elő tudják állítani a vírusra egyedien jellemző fehérjét, amit a szervezet felismer és arra természetes immunválasszal reagál.
Az adenovírus „csak” hordozóként szolgál, önmaga teljesen ártalmatlan. Az immunrendszerünk a koronavírus tüskefehérjéjét kódoló gént bejuttató vektorvírus ellen is fellép és kialakítja a védelmet. Ilyenkor két dózisban, két különböző adenovírus-vektort alkalmaznak (Ad5 és Ad6). Az ebola ellen nagyon sikeresen volt az ilyen típusú oltás.
A vektor lehet többszöröződésre képtelen, ekkor csak egy hordozó közeg, amibe az adott fehérjét kódoló gént teszik. De a vektor lehet replikációra képes is, ekkor a vektorvírus egy legyengített vírus, mely betegséget nem okoz, de szaporodik, így nagyobb a kiváltott immunválasz. Vagy a vektor lehet inaktivált vírus is, de ez a technika kevésbé sikeres eddig a koronavírus ellen.
A legfontosabb információk, amelyeket az engedélyezett COVID-19 védőoltások típusairól tudni érdemes.
A modern, harmadik generációs vakcinák előnye, hogy elég a vírus genetikai kódját ismerni, mert ehhez már csak a laboratóriumban régóta alkalmazott technikákat kell kötni. Az RNS- és DNS-vakcinák előállításához nincs szükség bioreaktorokra és sejtkultúrákra így gyorsan előállíthatók laboratóriumi körülmények között. Ez adja az időtávi sikerük (10 hónap alatt eredményes vakcinafejlesztés) alapját is. Előnyük a régebbi típusú vakcinákkal szemben, hogy komoly 90-95%-os immunválaszt váltanak ki és, mivel nincs szükség adjuvánsok alkalmazására jelentősen csökkenthetők a mellékhatások. De ezekről a vakcinákról még kevés a tapasztalat, ez elég nagy hátrány.
A koronavírus elleni védettség kialakulásához általában két oltásra van szükség. A vakcinát 21, illetve 28 napos különbséggel szükséges beadni. Az oltottak védelme csak a vakcina második adagját követően alakul ki, várhatóan 1-2 héten belül.
A védőoltások a súlyos megbetegedés, a kórházi kezeléses állapot és a halálozás ellen nyújtanak védelmet.
Az engedélyezett COVID-19 védőoltások mellékhatásai tekintetében eddig azt lehet tudni, hogy mindegyik vakcina esetében jelentkezhetnek, de ezek tartós fennmaradása a kutatók szerint kizárható és 1-3 napos időintervallumban elmúlnak. Súlyos mellékhatás az eddigi tájékoztatások szerint még egyetlen védőoltás esetében sem jelentkezett.
Enyhe, illetve közepes mellékhatásokat kimutattak a tesztek eredményei: fájdalom és duzzanat a beadás helyén, fáradtságérzet, fejfájás, izomfájdalom, ízületi fájdalom, hidegrázás, láz, esetleg bőrpirosodás az oltás beadásának helyén vagy émelygés.
A vakcina beadásával összefüggésben beszélnek már úgynevezett szorongásos reakciókról. Ilyen lehet az ájulás, a hiperventilláció vagy egyéb stresszel kapcsolatos reakció és a tűszúrásra adott pszichogén válasz.
A véralvadás-gátlót kapó vagy véralvadási zavarban szenvedőknél vérzés vagy véraláfutás fordulhat elő az intramuscularis alkalmazást követően.
Ezek a reakciók átmeneti reakciók, melyek szövődmények nélkül megszűnnek. A felsorolt mellékhatások enyhítésére fájdalom– és lázcsillapító gyógyszerek alkalmazhatók. A COVID-19 védőoltások utáni reakciót lehet jelenteni az Országos Gyógyszerészeti és Élelmezés-egészségügyi Intézetnek, vagy a nemzeti Népegészségügyi Központnak is.
A COVID-19 védőoltások nem ajánlottak a következő esetekben:
- korábbi súlyos oltási reakciók,
- 16 éven aluliak,
- akut lázas betegség,
- bizonyos immunrendszeri betegségek (például veleszületett immunhiányok),
- a Pfizer-BioNTech COVID-19 vakcina más oltóanyaggal egyidejűleg nem adható be,
- ha az engedélyezett COVID-19 védőoltások bármely összetevője súlyos allergiás reakciót válthat ki,
- anamnézisben súlyos, kórházi ellátást igénylő gyógyszerrel, vagy más védőoltással kapcsolatos anafilaxiás reakció léphet fel (ezért van az, hogy védőoltást csak olyan helyen adhat be orvos, ahol ennek az ellátása biztosított),
- várandósság esetén. A várandósság a második oltás után minimum 2 hónapra tervezhető. Nem ismert, hogy a vakcina kiválasztódik-e az anyatejbe. Akik a kockázati csoportba tartoznak és igénylik az oltást, a szoptatás ideje alatt is megkaphatják.
Természetesen fontos tudni, hogy az ellenjavallatok között megkülönböztetünk abszolút (semmiképpen nem adható be az oltás) és relatív (bizonyos helyzetekben beadható a hatás elmaradásának súlyossága és az esetleges szövődmény bekövetkeztének súlyossági mérlegelésével) ellenjavallatot. Azzal is érdemes tisztában lenni, hogy maga a koronavírus milyen hatással lehet szervezetünkre a vércsoportjaink alapján.
A védőoltások használata a XVIII. századig nyúlik vissza, ekkor jelent meg az első oltás. Az oltásoknak köszönhetően 1980-ban a WHO hivatalosan is eradikáltnak tekintette a fekete himlőt. Második, visszaszorított helyre, a járványos gyermekbénulás (poliomyelitis anterior acuta) a polio vírus került. Ez a korábban egész világot érintő elterjedt betegség ma már csak három országban, Nigériában, Pakisztánban és Afganisztánban fordul elő.
Források





No Comment